In Deutschland leben schätzungsweise mehr als 1,5 Mio. Menschen mit Demenz, die meisten mit einer Demenz vom Alzheimer-Typ. Unter den Hochaltrigen ist jeder Dritte betroffen, der eine mehr, der andere weniger. Bis vor wenigen Jahren glaubte man, gegen das Risiko, dement zu werden, könne man nichts unternehmen. Inzwischen mehren sich die Hinweise, dass sich durch ausreichend Bewegung, wenig Alkohol, Verzicht aufs Rauchen und anregende soziale Kontakte das Demenzrisiko senken lässt. Therapeutisch gibt es leider nach wie vor keinen Durchbruch. Die Alzheimer-Demenz lässt sich medikamentös bestenfalls etwas verzögern, aufhalten oder gar heilen lässt sie sich bisher nicht.
Seit einiger Zeit gibt es Tests auf Biomarker, die Jahre vor dem Auftreten klinischer Symptome die Krankheit vorhersagen. Mehr oder weniger genau. Um solche Tests geht es auch im aktuellen Newsletter „Gerechte Gesundheit“ 42/2018. Prof. Klaus Grawert, der einen solchen Test entwickelt hat, sagt dort: „Die Früherkennung ist (…) wichtig, um eine erfolgreiche Therapie zu installieren“. Wenn es denn einmal eine wirksame Therapie gibt. Solange es keine wirksame Therapie gibt, gibt es auch keinen guten Grund, flächendeckend Früherkennungsuntersuchungen durchzuführen. Die Behandelbarkeit einer Krankheit gehört zu den klassischen Screening-Kriterien. Von den künftigen Einsatzmöglichkeiten solcher Tests ist Grawert dennoch überzeugt und er hofft, dass „die Sensitivität und Spezifität unseres Tests auf über 90 % gesteigert werden“ könne. Die Sensitivität gibt die Wahrscheinlichkeit an, mit der ein Test eine Krankheit erkennt, die Spezifität die Wahrscheinlichkeit, mit der er Gesundheit erkennt.
Einer der Gründe, warum man ohne Therapie in der Regel nicht screenen soll, ist, dass die Menschen sonst ohne substantielle Handlungsmöglichkeit mit dem Wissen um eine drohende Erkrankung fertig werden müssen. Das kann nicht jeder. Es gibt daher ein „Recht auf Nichtwissen“, das z.B. im Zusammenhang mit genetischen Screenings besonders wichtig ist. Über die psychosozialen Probleme einer Demenzdiagnostik ohne Therapie spricht im gleichen Newsletter der Potsdamer Sozialmediziner Michael Rapp. Er geht auf viele relevante Aspekte ein, auch die bei jedem Test unvermeidlichen falsch-positiven Befunde, also dass der Test ein Krankheitsrisiko anzeigt, obwohl keines da ist. Rapp: „Selbst bei einer herausragend guten Sensitivität und Spezifität von jeweils 90 Prozent würde von zehn Untersuchten einem mitgeteilt, dass er möglicherweise Demenz bekommt, ohne dass dies je eintreten wird.“
Stimmt das? Die Sache lässt sich an einer Vierfeldertafel veranschaulichen. Screenen wir 1.000 Männer und 1.000 Frauen der Altersgruppe ab 65. Das Lebenszeitrisiko eines Mannes in diesem Alter für eine Demenz beträgt ca. 30 %, das einer Frau diesen Alters ca. 50 %. Bei den Männern haben wir also 300 Risikoträger, bei den Frauen 500. Der Test erkennt davon 90 % richtig, bei den Männern also 270 von 300, bei den Frauen 450 von 500, analog sieht es bei den Personen ohne Risiko aus. Der Rest der Tabelle ergibt sich dann daraus. Mit den so gewonnenen Zahlen können wir jetzt die Wahrscheinlichkeit bestimmen, dass bei positivem Testbefund (Test zeigt künftige Erkrankung an) wirklich das Erkrankungsrisiko vorliegt: bei den Männern beträgt es 270 von 340, also 80 %, bei den Frauen sind es 90 %. Diese Angaben nennt man den „positiven prädiktiven Wert“.
Würden wir das Screening dagegen erst im höheren Alter beginnen, nimmt das Lebenszeitrisiko, an einer Demenz zu erkranken zu, dementsprechend auch die Wahrscheinlichkeit, dass ein positiver Testbefund wirklich stimmt. Würden wir dagegen das Screening schon bei 30 oder 40 Jahren beginnen lassen, würde diese Wahrscheinlichkeit sinken (weil die Leute ja vor der Demenz sterben können).
Die Bestimmung der Wahrscheinlichkeit, dass man bei einem positiven Befund in einem Screening auch wirklich krank ist, hängt also nicht nur von der Sensitivität und Spezifität des Tests ab, sondern auch von der Häufigkeit des gescreenten Merkmals in der untersuchten Population. Ich vermute, das hat Michael Rapp schlicht vergessen. Ganz ohne Demenz. Witzigerweise liegt er mit seiner Angabe, einer von zehn Untersuchten würde fälscherweise den Befund einer späteren Demenz erhalten, in der Größenordnung trotzdem gar nicht so falsch – wenn man ab einem Alter von 65 screenen würde. Und unter der Voraussetzung, dass die Leute die durchschnittliche Lebenserwartung erreichen, also das darauf bezogene Lebenszeitrisiko realisieren. Wer vorher stirbt, sorgt sich womöglich unnötig.
Bei einem seltenen Merkmal kann die Häufigkeit falsch positiver Befunde sehr hoch sein, selbst bei bester Sensitivität und Spezifität des Tests. In dem berühmten Buch „Der Hund, der Eier legt“ von Hans-Peter Beck-Bornholdt und Hans-Hermann Dubben wird das gleich am Anfang schön erklärt. Am Beispiel Demenz: Die Häufigkeit einer Demenz in der Altersgruppe 65-69 Jahre beträgt ca. 1,6 %. Würde man in dieser Altersgruppe also nicht auf das Risiko, je eine Demenz zu entwickeln, sondern auf das Vorliegen einer Demenz testen, wären bei der genannten Testqualität nur gut 10 % der positiv Getesteten auch wirklich krank, 90 % würden einen falsch positiven Befund bekommen. Möchten Sie dazu gehören?

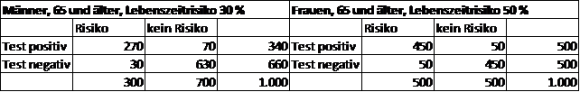



Kommentare (49)